Resumo
As Boas Práticas de Fabricação e programas de qualidade implementados nas indústrias de alimentos são essenciais para garantir a qualidade dos produtos e confiabilidade na descrição dos rótulos, principalmente para pessoas que têm alergias alimentares. Sendo assim, este trabalho tem o objetivo de demonstrar como a indústria alimentícia tem se portado diante do crescente número de pessoas com alergias alimentares, evidenciando sua atuação e oportunidades de melhoria. Após vasta pesquisa, torna-se evidente o avanço na criação e propagação de programas de controle de alérgenos e que as indústrias têm se aprimorado na implantação destes e adequações às legislações de rotulagem. As indústrias alimentícias ainda possuem grande dificuldade em relação às contaminações cruzadas, porém as oportunidades de melhoria são claras e objetivas, embasadas em ferramentas de qualidade, programas de autocontrole, treinamentos de colaboradores e gestão de riscos.
- Introdução
A incidência de alergias alimentares aumentou muito nos últimos anos, assim como a sua gravidade, sendo cada vez mais um problema em crianças e adultos, já que o número de hospitalizações por anafilaxia dobrou em um período de apenas 5 anos (CUMMINGS et al., 2010).
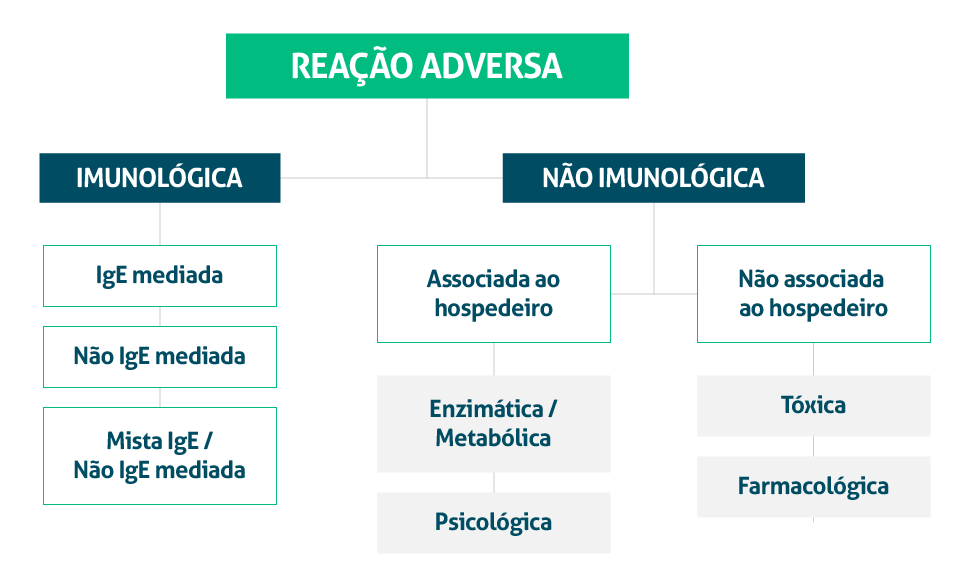
Considerada uma questão de saúde pública, a alergia alimentar se caracteriza por uma resposta anômala do sistema imunológico que ocorre devido à ingestão ou contato com determinado(s) alimento(s). Essa resposta pode ser desencadeada de duas formas, a não imunológica e a imunológica, onde o tipo de cada uma se dará através do mecanismo fisiopatológico da reação (SOLÉ et al., 2018). Os riscos ao bem-estar aumentam à medida que os alimentos consumidos em uma população são cada vez mais processados e complexos, com rótulos inadequados ( TAYLOR; HEFLE, 2006).
Os alérgenos são conhecidos como substâncias naturais, que estão contidas no ambiente ou nos alimentos, e que causam uma reação de hipersensibilidade ao organismo. Por serem reconhecidos como substâncias “estranhas”, que em primeiro contato se tornam alheias, mas na exposição posterior, o sistema imunológico reage a uma exposição excessiva, liberando substâncias que alteram a homeostase do organismo, resultando na resposta alérgica (FERREIRA; PINTO, 2012). As reações alérgicas aos alimentos são respostas imunológicas exacerbadas à ingestão de alimentos que ocorrem em um hospedeiro suscetível (TORDESILLAS; SAMPSON, 2017). Essas reações podem ser classificadas, de acordo com o tipo de resposta imune aos antígenos ingeridos, em mediadas por imunoglobulina E (IgE), não mediadas por IgE, e mistas (SOLÉ et al., 2018).
Na teoria, qualquer proteína alimentar é capaz de causar reação alérgica e induzir à uma reação anafilática, sendo assim, a lista de alimentos em potencial é grande, porém, certos alimentos são citados mais frequentemente, sendo responsáveis por cerca de 80% das reações de alergia alimentar, tais como ovo, leite, soja, trigo, peixes, crustáceos e as oleaginosas, como amendoim, nozes e castanhas (SCHAFER, 2002; SAMPSON, 2005).
A alternativa mais efetiva em prevenir o aparecimento das complicações clínicas desencadeadas por reações alérgicas advindas dos alimentos, é restringindo o seu consumo. Desta forma, a rotulagem de alimentos é de suma importância, pois o acesso correto às informações adequadas sobre a presença de constituintes alergênicos nos alimentos é essencial para proteger a saúde de indivíduos com alergias alimentares, haja vista que neste caso, é a principal via de comunicação entre a indústria e o consumidor (BRASIL, 2017).
Mesmo conhecendo as diferentes fontes dos alérgenos alimentares, apresentações clínicas e formas de diagnóstico, o tratamento da alergia alimentar, na maioria das situações, ainda permanece limitado à restrição do alimento em questão. São desejáveis novas formas de tratamento ativo, devido às chances de reações anafiláticas e a persistência das reações alérgicas por toda a vida (KIM; BURKS, 2012).
Entendendo estes riscos, a Agência Nacional de Vigilância Sanitária (ANVISA) publicou no Diário Oficial da União n.º 125 a resolução RDC N.º 26, de 02 de Julho de 2015. As declarações relacionadas aos alérgenos na RDC Nº 26 dispõe sobre os requisitos para rotulagem obrigatória dos principais alimentos que causam alergias alimentares.(BRASIL, 2017).
Essa legislação abrange todos os fornecedores de alimentos, ingredientes, aditivos alimentares e coadjuvantes de tecnologia que sejam embalados na ausência dos consumidores, inclusive aqueles destinados exclusivamente para fins industriais, e foi necessária, devido à complexidade atual da cadeia produtiva de alimentos, da responsabilidade no controle de alergênicos e na transmissão de informações adequadas sobre a composição de seus produtos (BRASIL, 2017).
A contaminação cruzada é uma das principais causas para o desencadeamento de reações alérgicas em pessoas sensíveis. Por isso, para o controle de alérgenos em decorrência de contaminação cruzada, a RDC nº 26 de 2015, estabeleceu que a indústria alimentícia deve implementar um programa de controle de alergênicos, contemplando segregação de produtos alérgenos, identificações claras e objetivas, capacitação de colaboradores e monitoramentos gerais em toda cadeia produtiva (BRASIL, 2017).
Desta forma é evidenciado que pessoas com alergia alimentar demandam atenção especial no que se refere ao sistema de proteção à saúde e à informação sobre a presença intencional ou não de alérgenos alimentares nos rótulos dos produtos,visto que as manifestações clínicas podem ser variadas (CHADDAD MCC, 2014).
É neste sentido que o presente trabalho, em forma de revisão bibliográfica, tem o objetivo de demonstrar como a indústria alimentícia tem se portado diante do crescente número de pessoas com alergias alimentares, evidenciando sua atuação e oportunidades de melhoria.
- Revisão Bibliográfica
2.1 Alergias
Tanto a prevalência quanto a gravidade das doenças alérgicas vêm aumentando nas últimas décadas, como consequência de uma série de modificações de hábitos associados à “vida moderna”. Alterações da microbiota intestinal (uso excessivo de antibióticos, aumento do número de cirurgias), modificações de hábitos alimentares (introdução precoce de alimentos, consumo excessivo de alimentos modificados industrialmente, diminuição da ingestão de antioxidantes), urbanização e melhora do saneamento básico estão entre alguns dos fatores associados ao aumento de linfócitos T helper 2 (TH2), responsáveis pelo desenvolvimento de manifestações atópicas” (COCCO et.al., 2009).
Estima-se que ¼ da população mundial irá enfrentar uma reação adversa ao alimento durante a vida. Por isso, esse tema merece atenção por parte da população e da mídia, visto que uma manifestação clínica bem grave relacionada à Alergia Alimentar (AA) é a anafilaxia (BERZUINO et al. 2017).
As AA afetam diretamente a qualidade de vida, tanto na infância quanto na vida adulta, pois o hábito alimentar permeia o convívio social culturalmente, uma vez que faz parte do cotidiano os almoços familiares, festas de aniversário, festas nas escolas, e por isso a importância de destacar os grupos de risco, trabalhar com a prevenção, e posteriormente com o tratamento nutricional adequado (YONAMINE et al., 2013).
A prevenção primária da alergia alimentar é de grande interesse público e científico, devido ao aumento considerável da incidência de doenças alérgicas e ao considerar a gravidade de algumas condições e suas implicações para a qualidade de vida do paciente e sua família, tornou-se uma prioridade de saúde pública. A adequada assistência a populações vulneráveis diminui a incidência de respostas alérgicas e reduz o custo socioeconômico por alergia alimentar (DE BLOK et al., 2007; VAN PUTTEN et al., 2006).
As manifestações clínicas das alergias podem se dar de várias maneiras, podem ser moderadas a graves e em alguns casos podem causar óbito. Os sintomas podem surgir de imediato assim como entre 2 ou 3 horas de ingestão, incluem manifestações cutâneas, respiratórias, gastrintestinais e até cardiovasculares. Desta forma, pode-se fazer uma breve avaliação da gravidade do tema, e por isso a necessidade de uma discussão mais profunda e responsável (COSTA, 2014).
As reações alérgicas aos alimentos podem ser classificadas, de acordo com o tipo de resposta imune aos antígenos ingeridos, em mediadas por imunoglobulina E (IgE), não mediadas por IgE, e mistas (SOLÉ et al., 2018).
As reações mediadas por IgE normalmente se manifestam por sintomas ocorridos pouco tempo após a ingestão do alimento, normalmente envolvendo a pele (urticária, angioedema), trato respiratório (tosse, sibilância, congestão nasal), sistema cardiovascular (hipotensão), podendo ainda se apresentar como quadro de anafilaxia (LABROSSE et al., 2020).
As reações alérgicas aos alimentos não mediadas por IgE ocorrem sem a participação da IgE específica e são decorrentes de uma reação de hipersensibilidade do tipo tardia, mediada por linfócitos T (TORDESILLAS; SAMPSON, 2017; SAMPSON, 2016). . Se expressam por patologias que afetam diversos órgãos, como o trato gastrointestinal, sendo a mais conhecida, a doença celíaca (RIOS et al., 2022).
Para diagnóstico de alergia alimentar há meios laboratoriais efetivos e direcionados para cada tipo de diagnóstico. Os mais utilizados são os de determinação de IgE específica, divididos em duas metodologias: In vivo, com testes cutâneos de hipersensibilidade imediata e In vitro, com IgE sérica específica (COCCO et al., 2017).
Figura 1: Classificação das reações adversas aos alimentos / Fonte: RIOS et al. (2022)
Em 2010, um grupo de experts patrocinados pelo National Institute of Allergy and Infectious Diseases (NIAID) desenvolveu as diretrizes para o diagnóstico e manejo da alergia alimentar nos Estados Unidos, e em 2018 foi publicado o Consenso Brasileiro sobre Alergia Alimentar (SENNA et al., 2018) Para se diagnosticar alergia alimentar IgE mediada, recomenda-se uma história clínica e exame físico minuciosos, dietas de exclusão do alimento, teste cutâneo de leitura imediata, dosagem de IgE sérica específica e teste de provocação oral (SHRIDHAR et al., 2016)
2.2 Alergênicos
Bioquimicamente, os alérgenos são majoritariamente glicoproteínas, solúveis em água e resistentes à digestão. São reconhecidos pelo sistema imunológico, levando a produção de anticorpos específicos do tipo IgE. Muitas dessas moléculas evidenciam atividade enzimática, o que lhes faculta a capacidade de atravessar a barreira da membrana mucosa. No caso de existir uma sensibilização prévia a um dado alérgeno, o sistema imunológico desenvolve anticorpos específicos para as moléculas alvos. A resposta alérgica inicia-se com a ativação dos mastócitos, levando à liberação de histamina, citocinas, prostaglandinas, entre outras. Este processo desencadeia o aparecimento dos sintomas, cuja intensidade varia em função do grau de exposição ao alérgeno em questão (COSTA et. al, 2012).
Através de um estudo populacional, obteve-se a estimativa confiável que a prevalência de alergia foi de 10,8% em adultos com idade média de 46,6, sendo que 19% informaram sofrer de algum tipo de reação alimentar. Os alimentos identificados como maiores causadores de alergia são: marisco – 2,9%, leite – 1,9%, amendoim – 1,8%, nozes – 1,2%, barbatana de peixe – 0,9%. Entre os adultos alérgicos, 51% vivenciaram pelo menos um episódio de alergia alimentar grave; 45,3% são alérgicos a múltiplos nutrientes e 48% desenvolveram a alergia na fase adulta (CALLIGARI, 2019).
Morais-Almeida et al. (1999), ao avaliar a prevalência de alergia alimentar e identificar os alérgenos alimentares principais numa população de crianças observadas na Consulta de Imunoalergologia do Hospital de Dona Estefânia, num período de 12 meses, identificaram uma prevalência de alergia alimentar de 8,5% (414 casos, correspondendo a 477 quadros de alergia alimentar), sendo o alimento alergênico mais importante o leite, seguido por ovo e peixe. No subgrupo de crianças com idade superior a 12 anos, o padrão foi bastante diferente, surgindo os crustáceos, o peixe, o amendoim, os frutos frescos e secos como principais alérgenos. A maioria das crianças (83%) apresentou sensibilização a apenas um alimento. Clinicamente, predominaram os quadros de urticária e angioedema, seguidos por vômitos, diarreia e agravamento de dermatite atópica.
Senna et al. (2018) também, ao avaliar a incidência de alergias alimentares em crianças brasileiras, obtiveram a incidência de alergias de 12,8% na população com suspeita clínica, sendo leite de vaca e ovo os principais alimentos responsáveis.
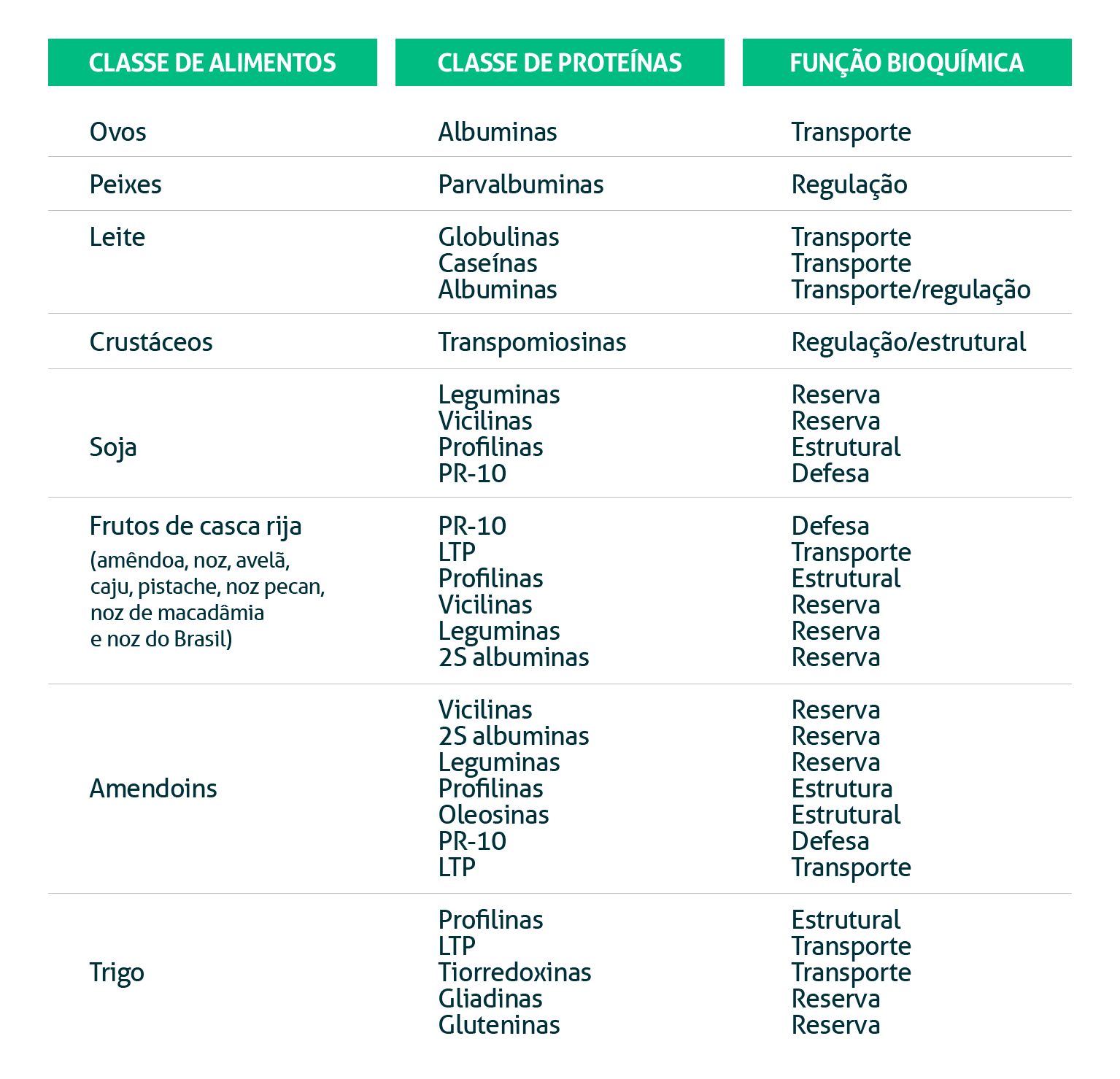
As proteínas que induzem respostas imunitárias adversas pertencem a diferentes grupos ou famílias e exercem função bioquímica específica no organismo (Tabela 1).
Tabela 1: Classes de proteínas advindas de alimentos e suas respectivas funções bioquímicas. / Fonte: MARQUES (2017)
Atualmente, o controle da exposição a alérgenos alimentares é a única forma de tratar e prevenir a AA. No futuro próximo, a manipulação de alimentos através da engenharia molecular e imunológica fornecerá estratégias mais promissoras para a prevenção de doenças alérgicas( FERREIRA; SEIDMAN, 2007).
O tema é muito abrangente, e compreende um enorme leque de fatores que podem estar envolvidos, como uma resposta anormal a algum ingrediente protéico dos alimentos ingeridos, processos imunológicos, herança genética ou por anormalidades metabólicas (ANGELIS, 2006).
Sendo assim, o sucesso do tratamento da alergia alimentar depende, também, da informação responsável e adequada que pode ser encontrada nos rótulos dos alimentos industrializados para que os pacientes, familiares e responsáveis consigam manter a dieta livre dos componentes alergênicos. Desta forma, diante do cenário da alergia alimentar e dos possíveis riscos à saúde, é imperativo que se destaquem informações acerca da presença do alérgeno nos rótulos dos alimentos industrializados (RAMOS REM et al., 2013).
2.3 Rotulagem
Um movimento de mães consumidoras que tinham em comum o problema de Alergia Alimentar (AA) com seus filhos criou a campanha “Põe no Rótulo”, que contribuiu para a Diretoria Colegiada da Agência Nacional da Vigilância Sanitária (ANVISA) iniciar o processo de regulamentação da declaração obrigatória destas substâncias no rótulo dos produtos alimentícios alergênicos a fim de proteger a saúde do consumidor (GUEDES, 2016).
Para proteger os consumidores alérgicos a alimentos, a rotulagem eficaz dos ingredientes nos alimentos embalados alimentares é essencial, pois se destina a ser a principal fonte de informação para os consumidores alérgicos aos alimentos (EIGENMANN, 2001; TAYLOR & HEFLE, 2001).
Além da disposição de informações claras e corretas na embalagem dos alimentos é importante que o paciente alérgico e os pais/cuidadores saibam identificar as informações a ele destinadas e as interprete adequadamente. Hefle et al. (2007) demonstraram que um número crescente de consumidores com alergia alimentar estavam ignorando o aconselhamento de rotulagem. Estes consumidores passaram a desenvolver familiaridade e complacência, independentemente dos rótulos estarem transmitindo informação relevante.
Figura 2: Linha do tempo dos principais marcos da regulamentação da rotulagem de alimentos alergênicos no mundo / Fonte: DE PAULA et al. (2021)
No âmbito geral de rotulagem no território brasileiro em 2022 seria o marco de mudanças regulatórias com a entrada das legislações RDC nº 429, de 2020 e IN nº 75, de 2020, que dispõem sobre a nova rotulagem nutricional de alimentos no Brasil. Essas legislações foram publicadas em 2020, duas décadas depois das legislações RDC n° 359 e RDC n° 360, ambas de 2003. O principal objetivo dessa atualização é tornar mais fácil o entendimento dos rótulos e proporcionar ao consumidor a possibilidade de fazer escolhas mais conscientes.
Em 14 de julho de 2022 a ANVISA publicou a atualização da Biblioteca de Alimentos contendo novas legislações referentes à rotulagem de alimentos, onde há a implementação, revogação e alteração de RDCs. Como demonstrado abaixo:
- RDC 720/2022 – Requisitos sanitários dos alimentos nutricionalmente modificados. Esta Resolução entra em vigor no dia 1° de setembro de 2022. (Art. 9º). Quando entrar em vigor: Revoga a RDC 3/2013.
- RDC 727/2022 – Rotulagem dos alimentos embalados. Esta Resolução entra em vigor no dia 1° de setembro de 2022. (Art. 41). Quando entrar em vigor: Revoga a RDC 259/2002; Revoga a RDC 123/2004; Revoga a RDC 340/2002; Revoga a RDC 35/2009; Revoga a RDC 26/2015; Revoga a RDC 136/2017; Revoga a RDC 459/2020; Revoga a IN 67/2020.
- RDC 729/2022 – Melhora da técnica legislativa e revogação de normas inferiores a Decreto editadas pela ANVISA, componentes da quinta etapa de consolidação da pertinência temática de alimentos em observância ao que prevê a Portaria nº 488/GADIP-DP/ANVISA, de 23 de setembro de 2021 e o Decreto nº 10.139, de 28 de novembro de 2019. Esta Resolução entra em vigor no dia 9 de outubro de 2022. (Art. 9º). Quando entrar em vigor: Altera a RDC 429/2020; Altera a RDC 421/2020; Altera a RDC 18/1999; Altera a RDC 43/2011; Altera a RDC 44/2011; Altera a RDC 45/2011; Altera a RDC 460/2020; Altera a RDC 481/2021; Revoga a RDC 391/2020. (BRASIL, 2022).
As mudanças de legislação estão focadas em melhoria da disposição de informação nos rótulos, melhorando a formatação de tabelas, tamanho e fonte de letras, cor contrastante entre fundo e letras, ordem de declaração de nutrientes, padronização de valor de porções, localização de tabela nutricional em rótulo, apresentação de alto teor de nutrientes, atualização dos valores diários, entre outros. Com essas mudanças espera-se que os consumidores façam escolhas coerentes às recomendações nutricionais e estejam mais conscientes das composições dos alimentos que consomem.
No Brasil, o controle de alergênicos foi instituído pelo Ministério da Saúde, através da Agência Nacional de Vigilância Sanitária (ANVISA), através da RDC Nº26/2015 (Brasil,2015). Esta diretriz, no entanto, é direcionada à rotulagem dos alimentos, sendo complementar a RDC Nº259/2002 também publicada pela ANVISA e que versa sobre a rotulagem obrigatória de alimentos (Brasil, 2002)
Em todo o território nacional, a rotulagem de alimentos embalados deve apresentar, obrigatoriamente, a lista de todos ingredientes em ordem decrescente da respectiva proporção no produto, entre eles os aditivos alimentares (BRASIL, 2002). Além disso, deve constar, também de caráter obrigatório, a advertência sobre a presença ou possível presença de alergênicos alimentares (BRASIL, 2015).
Pinto & Speridião (2021) ao avaliar a adequação da rotulagem de alimentos industrializados para portadores de alergia alimentar, constataram que dos 67 alimentos avaliados, 7 (10,4%) deles apresentavam algum tipo de irregularidade na rotulagem; cereais e bebidas apresentaram 100% de adequação dos rótulos em relação à legislação vigente para alérgicos. Os alimentos lácteos apresentaram 95,4% de rótulos adequados e 4,5% inadequados, enquanto as papas infantis/mucilagens apresentaram 58,3% de adequação e 46,1% de inadequação, pela ausência de advertência e pelos requisitos obrigatórios.
Lopes et al. (2022) avaliaram 518 rótulos de alimentos que contêm alérgenos alimentares e evidenciou que a qualidade do rótulo foi adequada, e 69% dos alimentos embalados continham pelo menos um alérgeno. A informação “Pode conter” foi mais identificada em: proteína do leite (Cereais,carnes e ovos), soja (Soja & derivados) e proteína do ovo (Cereais). Soja e derivados foi o grupo alimentar de maior insegurança. Sendo assim, desde os estudos de Pinto & Speridião (2021), a rotulagem brasileira teve avanço no assunto, demonstrando interesse em adequação e cuidado com pessoas com alergias alimentares.
3. Controle de alergênicos na indústria alimentícia
Para os consumidores com alergias alimentares, confiar no processamento de alimentos, rotulagem e manuseio é essencial para a gestão da sua condição crônica potencialmente fatal. (DUPULS et al. 2016) Posto isto, a indústria tem um papel fundamental no controle de casos de alergias alimentares. Atualmente, também os alergênicos começam a ganhar a devida relevância na análise de perigos, sendo um dos protagonistas do grupo dos perigos químicos onde até agora estavam incluídos, mas muitas vezes eram esquecidos (AFONSO, 2008). Só a aplicação de práticas específicas podem controlar este perigo, mas a dificuldade em evitar eficazmente as contaminações cruzadas entre produtos contendo alergênicos e sem alergênicos em condições de coexistência levou algumas empresas a separar fisicamente as produções, ou a mencionar a possibilidade de existência de resíduos nos restantes produtos (SILVA, 2017).
O processamento alimentar pode afetar a alergenicidade de certos alimentos; as altas temperaturas de torrefação usadas no processamento dos amendoins, por exemplo, tornam-nos alimentos mais alérgicos do que as altas temperaturas de cozimento utilizadas no processamento do leite e ovos, que devido à destruição conformacional das proteínas, torna esses alimentos menos alérgicos (Berin; Sampson, 2013).
A ANVISA publicou um guia com o objetivo de fornecer recomendações às indústrias de alimentos e ao Sistema Nacional de Vigilância Sanitária (SNVS), contemplando o Programa de Controle de Alergênicos que é um dos requisitos da RDC Nº 26, de 2 de julho de 2015 e serve como guia para empresas e referencial para autoridades sanitárias avaliar o controle de alergênicos.
O Programa de Controle de Alergênicos (PCAL) visa a avaliação da presença de substâncias alergênicas no produto, na identificação das etapas críticas e na implementação, de forma a mitigar o risco de contaminação cruzada na produção dos alimentos. Como um programa de gestão, o PCAL deve estar bem documentado, esclarecendo responsabilidades dos envolvidos, monitorias das atividades e avaliação rotineira dos requisitos estabelecidos a fim de definir medidas corretivas e garantir a melhoria contínua do processo. O PCAL deve ser revisto quando houver alterações na formulação do produto ou no processo produtivo que impactem nas fontes de contaminação do alimento por substâncias alergênicas ou nas medidas de controle selecionadas. Esse Programa deve ser implementado de forma integrada às BPF e ao Sistema de Análise de Perigos e Pontos Críticos de Controle (APPCC) (BRASIL, 2018).
As empresas fabricantes de matérias-primas e ingredientes também devem atender às disposições da RDC nº 26, de 2015, ou seja, devem apresentar a declaração de substâncias alergênicas na rotulagem ou, no caso de produtos de uso exclusivo industrial, em documentações que acompanham os mesmos, sendo assim possível de na ausência das especificações ou fichas técnicas de matérias-primas e ingredientes, dispor-se das declarações nas rotulagens. A contaminação cruzada de alérgenos é uma realidade na indústria alimentícia, principalmente em casos em que a empresa não possui exclusividade de linhas de produção para produtos contendo alergênicos, desta forma, é necessário levantar dados sobre as linhas de produção; o fluxo e as etapas do processo produtivo, incluindo os procedimentos adotados; e as possíveis fontes de contaminação ambiental. Os colaboradores envolvidos nessa avaliação, devem ser devidamente orientados e dispor das informações mencionadas, além de conhecer as exigências estabelecidas na RDC nº 26, de 2015 (BRASIL, 2018).
Na indústria alimentícia há fatores importantes para o controle de alérgenos, tais como:
- Matérias-primas e ingredientes – a presença do alérgeno nesses insumos pode ser intencional ou por uma possibilidade de contaminação cruzada nas instalações do fornecedor ou durante o transporte. Desta forma, se faz necessária a avaliação do fornecedor, certificando que em suas instalações há o controle de alérgenos;
- Recebimento e armazenamento de insumos – ao receber insumos nas instalações deve-se monitorar a especificação do insumo, identificando e segregando os alérgenos para que não haja uso acidental. O transporte e descarregamento do insumo faz parte desta etapa e é fundamental para evitar a contaminação cruzada em casos de insumos de pó seco. O armazenamento deve ser realizado em local distinto e com clara identificação para uma fácil distinção entre os colaboradores;
- Fluxo de produção – para linhas de produção compartilhadas com produtos sem ingredientes alergênicos e com produtos com ingredientes alergênicos, recomenda-se que os produtos sem ingredientes alergênicos sejam fabricados primeiro, de forma a evitar a contaminação cruzada. Desta forma, aconselha-se seguir a ordem de produção conforme a quantidade de alérgenos no produto e, após a produção, a higienização adequada de equipamentos e utensílios utilizados. Para maior controle devem ser implantadas as ferramentas da qualidade APPCC (Análise de Perigos e Pontos Críticos de Controle) e BPF (Boas Práticas de Fabricação);
- Instalações, equipamentos e utensílios – o ideal é que não sejam compartilhados instalações, equipamentos e utensílios porém, se for necessário, que sejam adotadas medidas preventivas. Para instalações é necessário que tenham barreiras para evitar a dispersão de material, especialmente se for em pó, as barreiras podem ser físicas como proteção de equipamentos e cuidados com o sistema de ventilação. Para equipamentos e utensílios deve-se identificar sua utilização (modelos ou cores distintas) para maior clareza de uso;
- Colaboradores da produção ou áreas correlatas – a movimentação dos funcionários da produção e outros colaboradores deve ser controlada, podendo ser implementadas cores específicas de uniformes nas áreas produtoras. Nos treinamentos e orientações realizadas devem ser repassadas orientações a respeito do controle de alergênicos e das Boas Práticas de Fabricação. A capacitação deste colaboradores é fundamental, de forma a controlar e garantir a execução total do programa de controle de alergênicos;
- Higienização das instalações, equipamentos e utensílios – esta operação é essencial para o processo pois remove resíduos de alimentos e consequentemente evita contaminação cruzada. A avaliação do procedimento correto e produto adequado é a forma de garantir maior efetividade da operação, incluindo a remoção de traços. A higienização sempre deve começar na área que se fabricam alimentos sem alérgenos e terminar na área onde se fabricam alimentos com alérgenos;
- Embalagem e rotulagem – a segregação de produtos só é possível se estes estão bem identificados, sendo assim, é necessário criar um sistema de controle de embalagem e rotulagem de forma a evitar erros, tais como código de cores ou embalagens diferenciadas;
- Armazenamento e transporte – assim como as etapas anteriores, se faz necessária a segregação e identificação de produtos contendo alérgenos, evitando contato com insumos e produtos acabados;
- Reprocessamento de produtos acabados – para utilização de reprocessos nas linhas de produção é necessário se certificar qual é o alérgeno utilizado no produto a ser reprocessado e no produto em que o reprocesso será integrado, devendo ser utilizado somente em produtos com o mesmo alérgeno ou formulação similar.
Após seguir o fluxo citado acima é necessário que seja monitorada e validada a continuidade do programa de controle de alergênicos; dessa forma podem ser implantadas planilhas de autocontrole para avaliação de desvios e necessidade de alteração do programa.
Fraga et al. (2021) ao elaborar e aplicar check list com os pontos abordados no PCAL (BRASIL, 2017) em serviços de alimentação (restaurante e cafeteria), verificaram que as não conformidades são principalmente relacionadas à gestão de alergênicos, como dimensionamento físico nos estabelecimentos comerciais avaliados, ausência de capacitação dos colaboradores e gestão de fornecedores, a dificuldade de separação de áreas, recipientes e utensílios, e a higienização das superfícies.
Lopes (2013) apresenta alguns pontos a salientar na avaliação do risco de alergênicos nas fábricas de produtos alimentares, como treinamento e supervisão dos funcionários, cuidado com as matérias-primas utilizadas, atenção nas linhas de produção, limpeza adequada, formulação correta do produto para evitar retrabalho, entre outros pontos, que, ao final da produção, resultam em produtos mais seguros e de melhor qualidade geral. Corroborando com o estudo de Alves et al. (2017), em que analisou a presença de alérgenos e aditivos alimentares em chocolate branco e concluiu que algumas marcas não apresentaram nenhum ingrediente alergênico ou traços destes ingredientes potencialmente alergênicos, demonstrando que a prevenção e controle de contaminação cruzada nas etapas de processos industriais garantem um produto seguro para o consumidor.
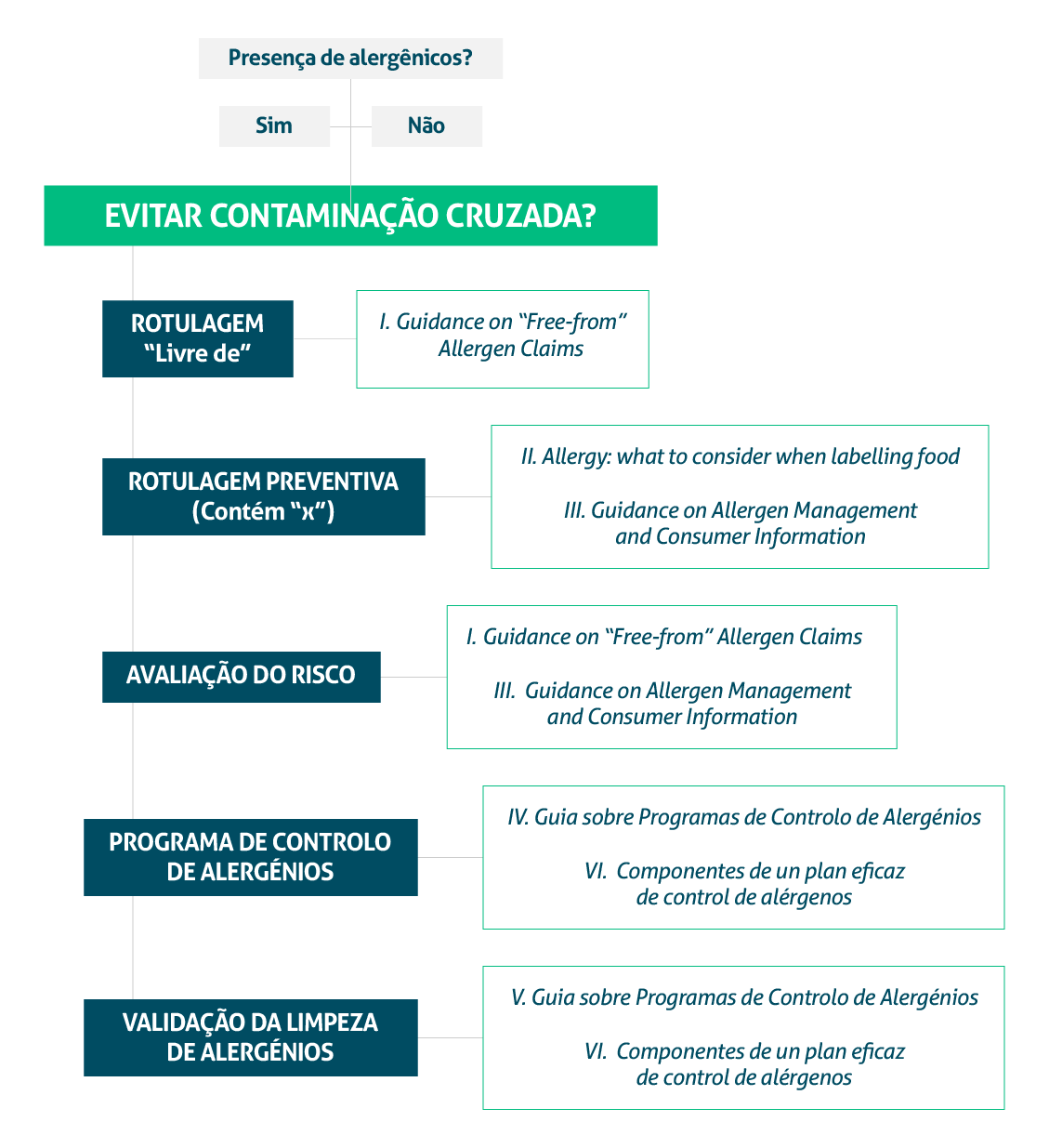
No âmbito internacional as normas utilizadas e reconhecidas pela Global Food Safity Initiative (GFSI) são BRC Food, IFS Food e FSSC 22000, atendendo a um sistema único de segurança de alimentos reconhecido internacionalmente. Silva (2017) comparou 6 metodologias com os requisitos das normas BRC Food, IFS Food e FSSC 22000 no quesito gestão de alérgenos, sendo as metodologias descritas abaixo:
- “Guidance on “Free-From” Allergen Claims” (FDF, 2015) – direcionada à fabricantes e prestadores de serviço e referencia o uso consciente da alegação “livre de”, fazendo uma avaliação de risco com o controle de fornecedores, controle de produção, testagem de produtos quanto à presença de alérgenos, distribuição e transporte, formação de alérgenos, validação e verificação de limpeza;
- “Allergy: what to consider when labelling food” (FSA, 2021) – visa auxiliar empresas produtoras de pré-embalados alimentares, a decidirem o que colocar ou não na rotulagem de produtos com alergênicos, é focada no tema de rotulagem e obrigatoriedade de os alergênicos constarem na rotulagem;
- “Guidance on Allergen Management and Consumer Information” (FSA, 2020) – visa a necessidade de avaliar a probabilidade de contaminação cruzada não intencionar de alergênicos, desde as matérias-primas até o produto acabado;
- “Guia sobre Programa de Controlo de Alergénios” (BRASIL, 2018) – o programa propõe a identificação das etapas críticas e na implementação das medidas de controle de forma a mitigar o risco de contaminação cruzada;
- “Allergen cleaning validation” (LOPEZ, 2011) – programa de validação de limpeza de alergênicos que leva em conta o tipo de superfície, textura da superfície e o método de limpeza;
- “Componentes de un plan eficaz de control de alérgenos” (FARRP, 2008) – requer o desenvolvimento de plano de controle de alérgenos, seguindo a elaboração de uma equipe multidisciplinar, avaliação de risco, desenvolver diagrama de fluxo de processo e revisão regular do plano de controle de alérgeno.
Figura 3: Aplicação das metodologias para controle de alergénios, consoante as necessidades de gestão de um plano de alergénios, de forma a evitar a contaminação cruzada / Fonte: SILVA (2017)
Para empresas que querem validar a implementação dos programas de controle de alergênicos ou para demonstrar a não proficiência em evitar ou eliminar o risco de alergênicos nas linhas industriais, há métodos analíticos capazes de identificar o alergênico ou processo específico.
Importante ressalvar que há diferentes métodos analíticos que podem ser empregados para análise de alimentos alergênicos: (a) métodos físico-químicos para análise das proteínas (ex. cromatografia líquida de alta eficiência, eletroforese capilar, espectrometria de massa); (b) métodos imunológicos (ex. ELISA, immunoblotting) e (c) métodos de análise de DNA (ex. end-point PCR, real time PCR). BRASIL, 2017).
Dos Santos et al.(2017) avaliaram a degradação de proteína do ovo no processamento de biscoitos utilizando o kit de ELISA (OVA), fundamentado em ligação antígeno anticorpo, indicando uma redução total do potencial antigênico desta proteína e observou a funcionalidade do método em corroboração com outros autores que utilizaram kits variados (R-Biopharm® e Romerlabs®).
- Conclusão
O problema crescente e atual de alergias alimentares fez com que a população adquirisse o hábito de leitura de rótulos de produtos alimentícios e aprendessem termos utilizados em legislações para aplicação de ingredientes específicos. Com isso, órgãos regulamentadores como a ANVISA se fizeram presentes ao ver a necessidade da população por informações mais claras e objetivas em rótulos de alimentos.
A adaptação de empresas no ramo alimentício teve prazo de 1 ano desde a publicação da RDC Nº 26 de 02 de julho de 2015, porém até os dias de hoje ainda encontramos rótulos disformes.
O maior desafio em questão de alergênicos alimentares é nas indústrias onde são vários os pontos críticos de controle e são necessárias adequadas práticas de gestão de produtos e controle das etapas de fabricação. Nas indústrias alimentícias utilizam-se várias matérias-primas e, em sua maioria, as linhas de produção são as mesmas em que são elaborados produtos com e sem alergênicos, propiciando a contaminação cruzada. Além da contaminação cruzada causada pela linha de produção, ainda há a oriunda da movimentação de pessoas que tiveram contato com os alergênicos e a contaminação ambiental ocasionada por ventilação.
Os programas de controle de alergênicos são de extrema importância para a indústria, pois somente através deles é possível diminuir/eliminar a contaminação cruzada entre alérgenos, garantir rotulagem fiel ao ambiente diário da indústria e, consequentemente, abranger maior número de consumidores que confiam na exclusão de alérgeno específico.
Através da revisão de literatura é possível perceber órgãos regulamentadores, tanto no âmbito nacional brasileiro quanto internacional, envolvidos em disponibilizar guias com programas para segurança de alimentosque contêm temas como controle de alérgenos. Com os guias disponibilizados, as empresas no ramo alimentício têm base para implantação de melhorias internas e ainda são embasadas com pontos a serem observados em auditorias internas e externas.
As dificuldades das indústrias são grandes, porém as oportunidades de melhoria são claras e objetivas, embasadas em ferramentas de qualidade, programas de autocontrole, treinamentos de colaboradores e gestão de riscos.
5. Referências
- AFONSO, A. (2008). Análise de Riscos. Segurança e Qualidade Alimentar. 5, 26-28.
- ALVES, Márcia Keller et al. Presença de alérgenos e aditivos alimentares em chocolate branco. Higiene Alimentar, v. 31, n. 270/271, 2017.
- ANGELIS, R. C. Alergias alimentares: tentando entender por que existem pessoas sensíveis a determinados alimentos. São Paulo: Atheneu, 2006.
- BERIN, M. C. & Sampson, H. A.Food allergy: an enigmatic epidemic. Trends in immunology. 2013.
- BERZUINO et al. Alergia alimentar e o cenário regulatório no Brasil. Revista Eletrônica de Farmácia, 14(2), 2017.
- BRASIL. Agência Nacional de Vigilância Sanitária (ANVISA).RDC nº259 de 20 de setembro de 2002. Aprova o Regulamento Técnico sobre Rotulagem de Alimentos Embalados. Brasília. 2002.
- BRASIL. Agência Nacional de Vigilância Sanitária.Resolução RDC n° 26, de 2 de julho de 2015.Dispõe sobre os requisitos para rotulagem obrigatória dos principais alimentos que causam alergias alimentares. 2015.
- BRASIL. ANVISA. Biblioteca de alimentos. Brasília. 14 de julho, 2022.
- BRASIL. ANVISA. Guia sobre Programa de Controle de Alergênicos. Brasília. Guia nº 5, versão 2 de 16 de outubro, 2018.
- BRASIL. ANVISA. Perguntas e respostas. Rotulagem de alimentos alergênicos. Brasília. 5º Edição, 5 de junho, 2017.
- CALIGARI, Roberto. Alergia Alimentar atinge 10% da população. PEBMED. 2019.
- CHADDAD MCC. Informação sobre a presença de alérgenos nos rótulos de alimentos: responsabilidade do Estado na garantia dos direitos à saúde e à alimentação adequada da população com alergia alimentar. Demetra,; 9(1):369-392, 2014.
- COCCO, Renata et. al. O papel da nutrição no primeiro ano de vida sobre a prevenção de doenças alérgicas. Revista Brasileira de Alergia e Imunopatologia. Vol. 32. nº2, 2009.
- COCCO, Renata Rodrigues et al. Abordagem laboratorial no diagnóstico da alergia alimentar. Revista Paulista de Pediatria, v. 25, p. 258-265, 2007.
- COSTA, A. P. D. (org.) Manual de Orientação Nutricional na Alergia Alimentar. 1º ed. Rio de Janeiro: 2014.
- COSTA, J.; OLIVEIRA, M.B.P.P.; MAFRA,I. Alergénios Alimentares: o que são, o que provoca e como detetá-los? Química, n.127, p. 33-38, 2012.
- CUMMINGS, A., et al. The psychosocial impact of food allergy and food hypersensitivity in children, adolescents and their families: a review. Allergy, 65, pp. 933-945. 2010.
- DE BLOK, B. M. J. et al. A framework for measuring the social impact of food allergy across Europe: A EuroPrevall state of the art paper. Allergy, Groningen, v. 62, p. 733-737, 2007.
- DE PAULA PENNA, Marina et al. Alimentos alergênicos sob a perspectiva regulatória: uma revisão. Research, Society and Development, v. 10, n. 1, p. e7310111541-e7310111541, 2021.
- DOS SANTOS, Pedro Paulo Borges. Estudo da degradação e potencial antigênico de proteínas do ovo no processamento de biscoitos semidoces e validação de método imunoenzimático. 2017.
- DUPUIS, R., Meisel, Z., Grande, D., Strupp, E., Kounaves, S., Graves, A., Cannuscio, C. C. Food allergy management among restaurant workers in a large U.S. city. Food Control, 63, 147–157, 2016.
- EIGENMANN, P. A. Food allergy: a long way to safe processed foods. Allergy, Geneva, v. 56, n.12, p. 1112-1113, 2001.
- FARRP. Componentes de un plan eficaz de control de alérgenos. 2008.Disponível em: https://farrp.unl.edu/3fcc9e7c-9430-4988-99a0-96248e5a28f7.pdf. Acesso em: 20/07/2022.
- FDF. Guidance on “Free-From” Allergen Claims. Versão 1. 2015. Disponível em: https://www.fdf.org.uk/fdf/resources/publications/guidance/guidance-on-free-from-allergen-claims/. Acesso em: 20/07/2022.
- FERREIRA CT, Seidman E. Food allergy: a practical update from the gastroenterological viewpoint. J Pediatr (Rio J).;v. 83 nº1 p.:7-20, 2007.
- FERREIRA, J.M.S.; PINTO, F.C.H. Alergia alimentar: definições, epidemiologia e imunopatogênese. Revista Brasileira de Nutrição Clínica., Belo Horizonte, v. 27, n. 3, p. 193-8, 2012.
- FRAGA et al. Elaboração e validação de check list para controle de alérgenos em serviços de alimentação Research, Society and Development, v. 10, n.16, e144101623373, 2021.
- FSA. Managing food safety. 24 de abril, 2020. Disponívl em: https://www.food.gov.uk/business-guidance/managing-food-safety. Acesso em: 20/07/2022.
- GUEDES, A. Dados em rótulo podem salvar vida de alérgico. Jornal do Senado. Especial Cidadania, Brasília Ed. 556. maio 2016.
- HEFLE, S.L. et al. Consumer attitudes and risks associated with packaged foods having advisory labeling regarding the presence of peanuts. Journal of Allergy and Clinical Immunology. Journal of Allergy and Clinical Immunology, Lincoln, v. 120, n. 1, p. 171-6, 2007.
- KIM EH, Burks W. Managin food Allergy in Childhood. Curr Opin Pediatr; v.24:nº615-20, 2012.
- LABROSSE R, Graham F, Caubet J-C. Non-IgE-Mediated Gastrointestinal Food Allergies in Children: An Update. Nutrients.;v.12 nº7 p.:2086, 4 julho 2020.
- LOPES, Joice Ferreira; CARVALHO, Mary de Assis; MACHADO, Nilton Carlos. Rotulagem de alérgenos alimentares em alimentos embalados segundo grupos alimentares da pirâmide brasileira: análise da descrição, riscos e ambiguidades. Revista Paulista de Pediatria, v. 40, 2022.
- LOPES, TFM. Estratégia para redução de alergénios numa indústria de produção e transformação de produtos cárneos. [Dissertação de Mestrado]. Tecnologia e Segurança Alimentar. Faculdade de Ciências e Tecnologia, Universidade Nova de Lisboa. 171p. 2013.
- LOPEZ, S. Allergen cleaning validation. Food Safety, 10-13, 2011.
- MARQUES, Paula Régio; DAMY-BENEDETTI, Patrícia de Carvalho. Revisão: Rotulagem de alergênicos.Revista Unilago. v. 1 n. 1, 2017.
- MORAIS-ALMEIDA, M. et al. Alergia alimentar em crianças numa consulta de imunoalergologia. 1999.
- PINTO, Larissa Perroni Bustamante; SPERIDIÃO, Patrícia da Graça Leite. Adequação da rotulagem de alimentos industrializados para portadores de alergia alimentar. Revista Eletrônica Acervo Saúde, v. 13, n. 9, p. e8307-e8307, 2021;
- RAMOS REM,et al. Alergia alimentar: reações e métodos diagnósticos. JManag Prim Health Care, 4(2): 54-63, 2013.
- RIOS JLM, Pinto SMEB, Santos LNC, Silva EM, Estanislau NRA, Motta MFAMA, et al. Alergia alimentar não IgE mediada: proctocolite induzida por proteínas alimentares – Atualização. Arq Asma Alerg Imunol.;v.6, nº2 p.:225-38, 2022.
- SAMPSON HA. Food allergy – Accurately identifying clinical reactivity. Allergy.;v.60 Suppl.79:19-4, 2005.
- SAMPSON HA. Food allergy: Past, present and future. Allergol Int.;v.65, nº 4 p. :363-9. 2016.
- SCHÄFER T, Böhler E, Ruhdorfer S. Epidemiology of food allergy/ food intolerance in adults: associations with other manifestations of atopy. Allergy.;v.57, nº2 p:178, 2002.
- SENNA, Simone Nabuco et al. Achados epidemiológicos de alergia alimentar em crianças brasileiras: análise de 234 testes de provocação duplo-cego placebo-controlado (TPDCPCs). Arquivos de Asma, Alergia e Imunologia, v. 2, n. 3, p. 344-350, 2018.
- SHRIDHAR KS, Changqi L, Zaffran VD. Food Allergy. Annu Rev Food Sci Technol.7,191-220, 2016.
- SILVA, Rita Marina Pereira. Controlo de alergénios nas indústrias alimentares segundo os referênciais IFS, BRC e FSSC 22000. Diss. 2017.
- SOLÉ D. et al. Consenso Brasileiro sobre Alergia Alimentar: 2018 – Parte 1 – Etiopatogenia, clínica e diagnóstico. Documento conjunto elaborado pela Sociedade Brasileira de Pediatria e Associação Brasileira de Alergia e Imunologia. Rio de Janeiro, v. 2, n. 1, 2018.
- TAYLOR SL, HEFLE SL. Food allergen labeling in the USA and Europe. Curr Opin Allergy Clin Immunol. v..6:nº 186 p. 90, 2006.
- TAYLOR, S. L.; HEFLE, S. L. Ingredient and labelling issues associated with allergenic foods. Allergy, Lincoln, v. 56, n. 67, p.64-69, 2001.
- TORDESILLAS, L, Berin MC, Sampson HA. Immunology of Food Allergy. Immunity. V 47, n. 1:p. 32-50, 2017.
- VAN PUTTEN, M. C. et al. Novel foods and food allergies: a review of issues. Trends in Food Science and Technology, Wageningen, v. 17, p. 289-299, 2006.
- YONAMINE, Glauce Hiromi et al . Percepção dos familiares de pacientes com alergia ao leite de vaca em relação ao tratamento. Rev. bras. crescimento desenvolv. hum., São Paulo , v. 23, n. 1, p. 58-64, 2013.